Osteolytická ložiska pánve vedoucí k diagnóze primární hyperparatyreózy: kazuistika
Osteolytic deposits of the pelvis leading to the diagnosis of primary hyperparathyreosis: case report
Primary hyperparatyroidism (PHPT) is a common endocrine disease and represents the most common cause of hypercalcemia. Thanks to modern diagnostic and laboratory approaches that allow us to diagnose and treat asymptomatic and mild forms of PHPT, the number of patients with clinically symptomatic PHPT decreases. The case report deals with the case of a 30 year old woman who underwent medical examination due to renal colic. Nephrolithiasis and multiple osteolytic lesions in the pelvic area were found on CT. A differential diagnostic examination was initiated considering a hematological malignancy that was excluded. After calcium-phosphate metabolism examination clinically symptomatic PHPT diagnosis was set.
Keywords:
primary hyperparathyroidism – brown tumor – osteolytic leasons
Autoři:
Jr Raška Ivan 1; Rašková Mária 1; Včelák Josef 2; Junková Kristýna 2,3
Působiště autorů:
III. interní klinika - endokrinologie a metabolismu 1. LF UK a VFN v Praze
1; Endokrinologický ústav v Praze
2; Ústav biologie a lékařské genetiky 1. LF UK a VFN v Praze
3
Vyšlo v časopise:
Clinical Osteology 2020; 25(2): 99-102
Kategorie:
Kazuistiky
Souhrn
Primární hyperparatyreóza (PHPT) představuje jednu z nejčastějších endokrinních nemocí a nejčastější příčinu hyperkalcemie vůbec. Moderní diagnostické a laboratorní metody umožňují záchyt a léčbu asymptomatických lehčích forem PHPT, čímž se postupně redukuje počet pacientů s klinicky plně symptomatickým onemocněním. Kazuistika pojednává o případu 30leté ženy, která vyhledala lékařskou pomoc pro renální koliku. Na CT-zobrazení pánve byla zjištěna nefrolitiáza a mnohočetná objemná osteolytická ložiska v oblasti pánve. Bylo zahájeno diferenciálně diagnostické vyšetření a pomýšleno na hematologickou malignitu, která však nebyla potvrzena. Poté bylo provedeno vyšetření kalciofosfátového metabolizmu a stanovena diagnóza pokročilé symptomatické PHPT.
Klíčová slova:
hnědý tumor – osteolytická ložiska – primární hyperparatyreóza
Úvod
Primární hyperparatyreóza (PHPT) je onemocnění vyvolané nadměrnou autonomní sekrecí parathormonu (PTH) v jednom nebo více příštítných tělíscích spojené s hyperkalcemií a zvýšenou, avšak v některých případech i normální koncentrací PTH v séru. PHPT se vyskytuje v každém věku s nejvyšší prevalencí mezi 40.–60. rokem života a je 3–4krát častější u žen než u mužů [1]. PHPT představuje jednu z nejčastějších endokrinních nemocí s odhadovanou prevalencí 21/1 000 u žen ve věku 55–75 let, 3/1 000 v obecné populaci [2]. Majoritní část případů PHPT (80 %) je způsobena adenomem jednoho příštítného tělíska, v 20 % je příčinou PHPT adenom většího počtu příštítných tělísek, hyperplazie příštítných tělísek, vzácněji může být PHPT součástí mnohočetné endokrinní neoplazie (MEN1, MEN2a) [3]. Velmi vzácně je příčinou PHPT karcinom příštítných tělísek [4].
V minulém století se diagnostika primární hyperparatyreózy opírala zejména o klinickou symptomatologii. Mezi hlavní klinické projevy PHPT patří nefrolitiáza a nefrokalcinóza, demineralizace skeletu, hyperparatyreózní osteodystrofie, vředová choroba žaludku, pankreatitída, neuropsychické symptomy (deprese, psychózy, halucinace, letargie a paranoidní stavy nebo anorexie) a kloubní obtíže (dna nebo pseudodna). V posledních letech se popisuje také asociace mezi PHPT a arteriální hypertenzí [5] a souvislost mezi PHPT a zvýšeným kardiovaskulárním rizikem [6]. Z anglofonní literatury je známá mnemotechnická pomůcka „bones, stones, abdominal groans, psychic moans”, která stručně vystihuje nejčastější klinickou symptomatologii PHPT. S nástupem moderních laboratorních a diagnostických metod došlo k zvýšenému záchytu asymptomatických forem PHPT, a tím i „nárůstu incidence“ PHPT. Nejčastěji nás k diagnóze PHPT v současné době vede náhodně zjištěná hyperkalcemie, hypofosfatemie a zvýšená sérová koncentrace PTH. Méně často se setkáváme s plně vyjádřeným klinickým syndromem s přítomností mnohočetného postižení skeletu, o kterém referuje následující kazuistika.
Kazuistika
Mladá 30letá pacientka byla od dětství sledovaná v endokrinologické ambulanci pro nodózní strumu.
V rodinné anamnéze byla přítomna tyreopatie u matky a urolitiáza u prarodiče jak z matčiny, tak otcovy strany.
Z osobní anamnézy vyplývá, že byla v roce 1999 vyšetřována pro cystu v oblasti pravé fibuly a zvažovalo se operační řešení cysty, od kterého bylo ustoupeno. V roce 2005 prodělala operaci cysty vaječníku, jinak vážněji nestonala. V dubnu 2014 se u pacientky manifestovala urolitiáza renální kolikou. Rentgenologicky byl zjištěn odlitkový konkrement velikosti 25 mm × 12 mm v pravé ledvinové pánvičce. Pacientka byla léčená analgetiky a antibiotiky s úlevou od bolesti. Další den byl implantován stent (double pig tail) do ureteru. Extrakce konkrementu byla obtížná. Do srpna 2014 byla pacientka ambulantně vyšetřována na urologickém pracovišti v místě bydliště, opakovaně podstoupila litotrypsi extrakorporální rázovou vlnou (LERV). Objemný konkrement penduloval mezi ledvinovým kalichem a močovodem. Za hospitalizace absolvovala také opakovaně ureteroskopickou laserovou extrakci litiázy. V srpnu 2014 proběhla extrakce močového stentu, po jehož vytažení přetrvávala hypotonie kalichopánvičkového systému, která byla primárně patrna již před zavedením stentu. Bylo stanoveno podezření na strikturu ureteru vpravo, a proto bylo dne 29. 8. 2014 provedeno CT-vyšetření ledvin s nálezem oboustranné kalikolitiázy a stenózy subrenálního ureteru. Stenóza močovodu byla považována za vrozenou a byla určena jako příčina vzniku litiázy. Vedlejším nálezem CT-vyšetření byla přítomnost četných osteolytických ložisek v obou lopatách kyčelních (obr. 1). Bylo pomýšleno na hematologickou malignitu a doporučeno hematologické vyšetření. Pacientka se dne 3. 9. 2014 přestěhovala do Prahy. Dne 10. 9. 2014 proběhlo ještě v místě bydliště hematologické vyšetření, které nepotvrdilo přítomnost hematologické malignity a bylo doporučeno dodatečné vyšetření kalciofosfátového metabolizmu. Pacientka se v Praze zaregistrovala k praktickému lékaři, který dne 29. 10. 2014 indikoval kompletní biochemické vyšetření včetně vyšetření kalciofosfátového metabolizmu. Byla zjištěna hyperkalcemie 3,33 mmol/l, sérová koncentrace intaktního parathormonu 103,3 pmol/l (norma 1,18–8,43 pmol/l). Praktickým lékařem bylo doporučeno endokrinologické vyšetření s podezřením na primární hyperparatyreózu. Pacientka se objednala k endokrinologickému vyšetření v Praze a byl jí stanoven pro vyšetření termín v lednu 2015. Koncem listopadu 2014 pacientka oslovila naše pracoviště a byla pozvána obratem k dodatečnému vyšetření avizované hyperkalcemie.
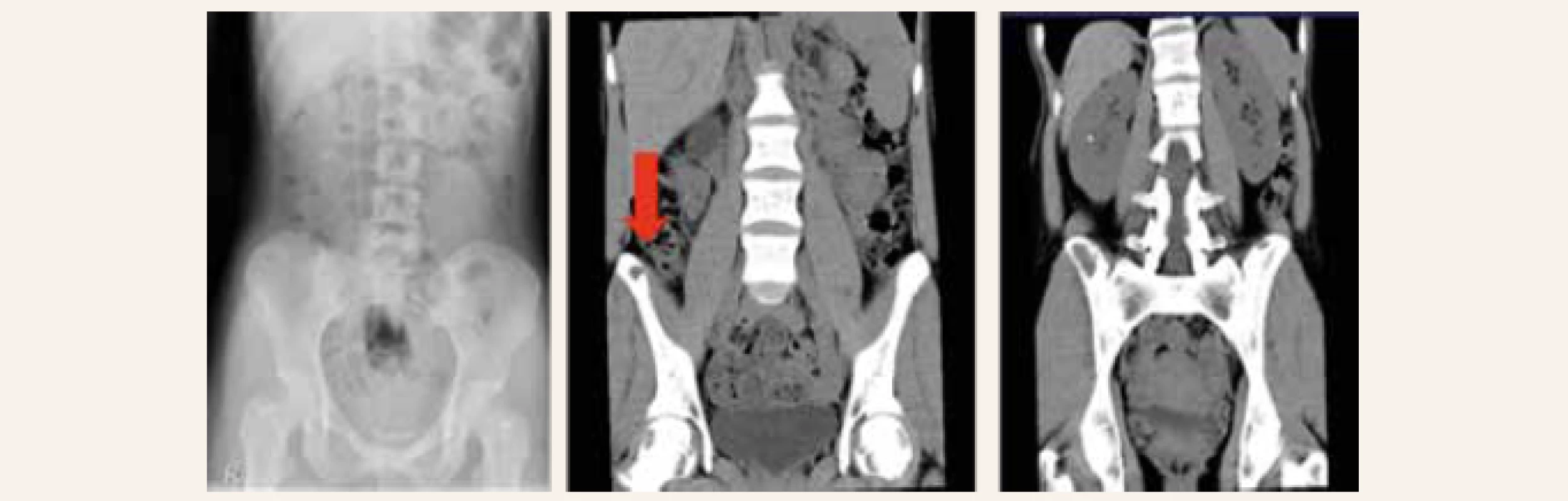
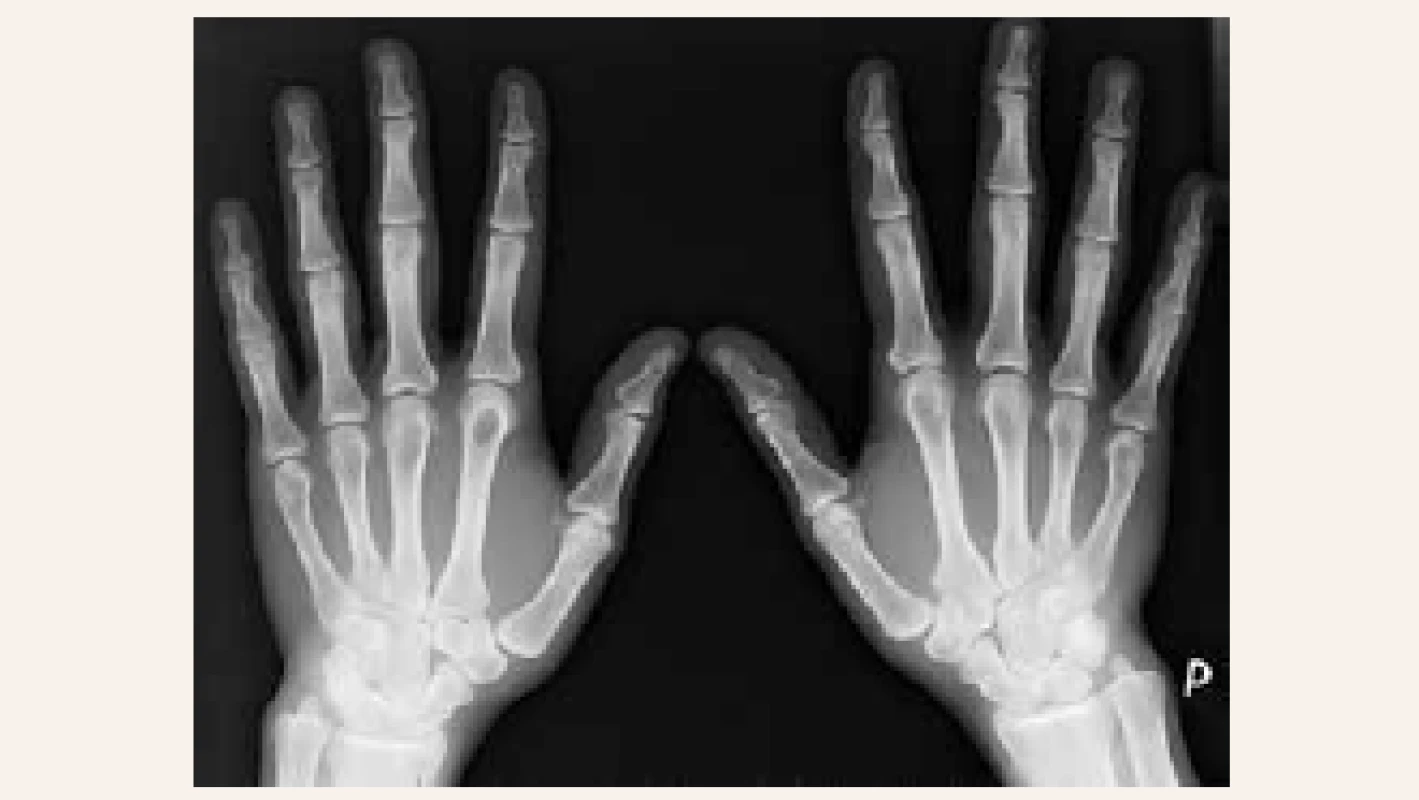
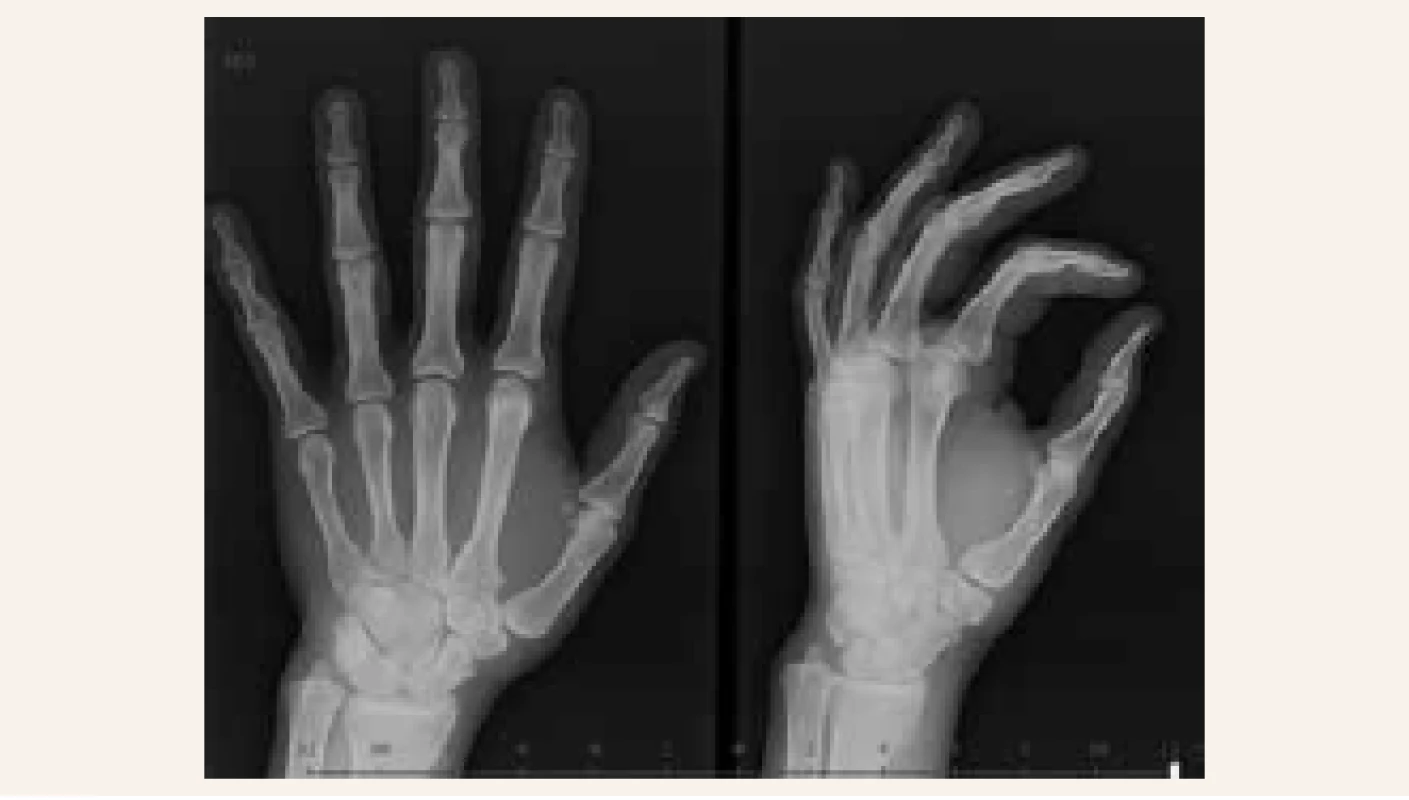
Při vstupním vyšetření v osteocentru byla pacientka objektivně normostenická, normotenzní, byl hmatný uzel pravého laloku štítné žlázy, jinak byl objektivní nález v normě. Pacientka neprodělala zlomeniny, subjektivně nepociťovala bolesti skeletu. V biochemickém obrazu dominovala hyperkalcemie – celková kalcemie 3,40 mmol/l (norma 2,00–2,75 mmol/l), ionizované kalcium 1,85 mmol/l (norma 1,13–1,32 mmol/l), hypofosfatemie 0,55 mmol/l (norma 0,65–1,61 mmol/l), izolovaná elevace alkalické fosfatázy ALP 2,56 μkat/l (norma 0,66–2,20 μkat/l) a zvýšené parametry kostní remodelace beta-CTx 1 475 ng/l (norma 0–573 ng/l), PINP 183,80 μg/l (norma 15,13–58,59 μg/l). Byla potvrzena výrazně zvýšená sérová koncentrace intaktního parathormonu (iPTH) 87,69 pmol/l (norma 1,60–6,90 pmol/l). Dále byla zjištěna insuficience vitaminu D, přítomnost paraproteinu v krvi prokázána nebyla. Kostní denzitometrie potvrdila snížení obsahu kostního minerálu (BMD) oproti průměru u stejně starých osob v oblasti bederní páteře (Z-skóre -3,0 SD) a ⅓ radia (Z-skóre -2,8 SD). V rámci screeningu kostních změn při PHPT bylo provedeno RTG obou rukou s nálezem ostře ohraničeného oválného projasnění velikosti 11 × 10 mm v hlavičce 2. metakarpu, které odpovídalo cystě, ale diferenciálně diagnosticky i enchondromu (obr. 2.1). Vzhledem k anamnéze cysty v oblasti pravé fibuly bylo provedeno vyšetření RTG pravého bérce s nálezem nepravidelné struktury v proximální části tibie připomínající exostózu zachycenou en face bez přítomnosti osteolytických změn. Následně bylo provedeno ultrasonografické vyšetření štítné žlázy a příštítných tělísek s nálezem objemného hypoechogenního uzlu v pravém laloku štítné žlázy, který v záklonu zasahoval pod úroveň klavikuly a devioval tracheu přibližně o 2 cm vlevo (obr. 3). Adenom paratyreoidey sonograficky prokázán nebyl. Scintigrafické vyšetření po aplikaci 99mTc značeného MIBI a provedení časné a pozdní tomografické scintigrafie oblasti krku a hrudníku SPECT/low dose CT prokázalo přítomnost kontrastního ložiska odpovídajícího dolnímu příštítnému tělísku uloženému ektopicky ve střední čáře pod laloky štítné žlázy zasahujícímu lehce retrosternálně. Pacientka byla indikována k provedení totální tyroidektomie s exstirpací adenomu paratyroidey. Výkon byl proveden v prosinci 2014 na III. chirurgické klinice FN Motol v Praze. Histologicky byl potvrzen adenomu příštítného tělíska z hlavních buněk. Pooperačně došlo k normalizaci kalcemie a sérové koncentrace iPTH. Pacientka obdržela obvyklou pooperační perorální substituci kalcia a vitaminu D a substituci pooperační hypotyreózy. I přes suplementaci kalciem a vitaminem D pacientka začala záhy po propuštění z krátké hospitalizace pociťovat parestezie konečků prstů při „syndromu hladové kosti“. Vyhledala akutní ošetření, při kterém jí byla opakovaně podávána parenterální substituce kalcia s dobrým efektem, a proto byla navýšená perorální substituce kalcia, magnezia a vitaminu D. Postupně se subjektivní obtíže zlepšovaly a s odstupem 1 měsíce parestezie zcela vymizely. Kontrolní denzitometrie po 1 roce prokázala významné zlepšení nálezu v oblasti bederní páteře o 21,1 % a v oblasti proximálního femoru o 20,6 %. Denzitometrický nález byl s odstupem 1 roku při srovnání se stejně starou populací žen již v pásmu normy. Změny na metakarpu levé ruky po 2 letech vymizely, jak dokládá RTG-snímek (obr. 2.2). Vzhledem k tomu, že se PHPT vyskytla u pacientky mladší 40 let, bylo pomýšleno rovněž na MEN-syndromy nebo další geneticky podmíněné endokrinopatie příštítných tělísek. Molekulárně genetickým vyšetřením však nebyla nalezena patogenní varianta v žádném ze 17 vyšetřovaných genů asociovaných s geneticky podmíněnými endokrinopatiemi příštítných tělísek, která by PHPT u naší pacientky jednoznačně vysvětlovala.

Diskuse
Je paradoxní, že klinicky asymptomatická PHPT vede s nástupem moderních vyšetřovacích metod k poměrně rychlému stanovení diagnózy PHPT a k léčbě, kdežto stanovení správné diagnózy u klinicky pokročilých symptomatických forem PHPT mnohdy činí diagnostické obtíže. Výskyt nefrolitiázy a kostního postižení typického při PHPT závisí na dlouhodobé expozici nadměrné koncentrace PTH [7,8]. PTH působí zejména na kortikální kost. Kontinuální expozice PTH způsobuje akceleraci kostní resorpce, tvorbu cyst a vystupňovanou subperiostální resorpci, a tím způsobuje tvorbu „hnědých tumorů“ – kostních ložisek se zmnoženými osteoklasty, hemoragiemi a hemosiderinem. Hnědé tumory se vyskytují ve kterékoliv části skeletu, nejčastěji však v oblasti mandibuly, žeber, klavikuly, pánve [9]. Incidence hnědých tumorů u pacientů s PHPT je ve vyspělých zemích udávaná v rozmezí 2–3 % [10,11] a závisí od vyšetřovacích zvyklostí každého pracoviště, resp. od aktivního pátrání po změnách skeletu u pacientů s PHPT. Typické generalizované postižení skeletu při dlouhotrvající neléčené PHPT známé jako osteitis fibrosa cystica nebo také hyperparatyreózní osteodystrofie, se v ekonomicky vyspělých zemích v dnešní době popisuje jako vzácně se vyskytující nebo zapomenuté onemocnění [12]. Jelikož se s těmito změnami ve skeletu při PHPT setkáváme velice vzácně, opomenutí metabolické příčiny těchto změn může vést k diagnostickým pochybnostem, k nesprávné diagnóze, či dokonce ke zbytečnému poškození pacienta. Výskyt osteolytických lézí skeletu budí podezření především na metastatické nádorové onemocnění a hematologickou malignitu [11]. Jsou publikovány kazuistiky, popisující případy nesprávné diagnózy kostních změn při PHPT, která vedla k nesprávně indikovaným resekčním zákrokům jako je např. amputace končetiny [13]. Také ve výše prezentované kazuistice je patrna prodleva ve stanovení kalcemie a diagnostický postup je rovněž prodloužen změnou bydliště pacientky. Akcelerovaná kostní resorpce v důsledku PHPT způsobuje úbytek kostního minerálu s následným poklesem BMD a zvýšením rizika zlomeniny. V popředí je úbytek BMD v oblasti kortikální kosti, a proto často vídáme u pacientů s PHPT typický pokles BMD v oblasti ⅓ radia. Operační léčba PHPT vede u pokročilých změn na skeletu u mladších jedinců k poměrně rychlému zlepšení lokálního nálezu i opětovnému nárůstu BMD.
Závěr
PHPT patří mezi nejčastější endokrinologické nemoci. S nárůstem poznatků o PHPT a dostupností laboratorních a denzitometrických metod jsme schopni úspěšně diagnostikovat a léčit již mírné formy asymptomatické PHPT. Pokročilé symptomatické formy se vyskytují vzácně a paradoxně mohou zůstat opomenuté. Nález osteolytických lézí stejně jako anamnéza recidivující nefrolitiázy by nikdy neměly zůstat bez „dovyšetření“ kalciofosfátového metabolizmu včetně vyšetření iPTH.
Závažná hyperkalcemie (koncentrace sérového kalcia > 3 mmo/l) nejasného trvání by měla vždy vést ošetřujícího lékaře k odeslání pacienta k akutní léčbě za hospitalizace a dalšímu „dovyšetření“ etiologie hyperkalcemie.
Práce byla podpořena MZ ČR – RVO VFN64165
MUDr. Ivan Raška jr, Ph.D. | ivan.raska@vfn.cz | www.vfn.cz
Received | Doručené do redakcie | Doručeno do redakce 13. 7. 2020
Accepted | Prijaté po recenzii | Přijato po recenzi 16. 7. 2020
Received | Doručeno do redakce | Doručené do redakcie 13. 7. 2020
Accepted | Přijato po recenzi | Prijaté po recenzii 16. 7. 2020
Zdroje
Yu N, Donnan PT, Murphy JM et al. Epidemiology of Primary Hyperparathyroidism in Tayside, Scotland, UK. Clin Endocrinol (Oxf) 2009; 71(4): 485–493. Dostupné z DOI: <http://dx.doi.org/10.1111/j.1365–2265.2008.03520.x>.
Adami S, Marcocci C, Gatti D. Epidemiology of Primary Hyperparathyroidism in Europe. J Bone Miner Res 2002; 17(Suppl 2): N18-N23.
Bilezikian JP, Bandeira L, Khan A et al. Hyperparathyroidism. Lancet 2018; 391(10116): 168–178. Dostupné z DOI: <http://dx.doi.org/10.1016/S0140–6736(17)31430–7>.
Shane E. Clinical review 122: Parathyroid Carcinoma. J Clin Endocrinol Metab 2001; 86(2): 485–493. Dostupné z DOI: <http://dx.doi.org/10.1210/jcem.86.2.7207>.
Rosa J, Raska I Jr, Wichterle D et al. Pulse Wave Velocity in Primary Hyperparathyroidism and Effect of Surgical Therapy Hypertens Res 2011; 34(3): 296–300. Dostupné z DOI: <http://dx.doi.org/10.1038/hr.2010.232>.
Pepe J, Cipriani C, Sonato C et al. Cardiovascular manifestations of primary hyperparathyroidism: a narrative review. Eur J Endocrinol 2017; 177(6): R297-R308. Dostupné z DOI: <http://dx.doi.org/10.1530/EJE-17–0485>.
Silverberg SJ, Bilezikian JP. Evaluation and management of primary hyperparathyroidism. J Clin Endocrinol Metab 1996: 81(6): 2036–2040. Dostupné z DOI: <http://dx.doi.org/10.1210/jcem.81.6.8964825>.
Bilezikian JP, Brandi ML, Rubin SJ et al. Primary hyperparathyroidism: new concepts in clinical, densitometric and biochemical features. J Intern Med 2005; 257(1): 6–17. Dostupné z DOI: <http://dx.doi.org/10.1111/j.1365–2796.2004.01422.x>.
Can O, Boynueğri B, Gökçe Özgür Can O et al. Brown Tumors: A Case Report and Review of the Literature 2016. Case Rep Nephrol Dial 2016; 6(1): 46–52. Dostupné z DOI: <http://dx.doi.org/10.1159/000444703>.
Bandeira F, Cusano NE, Silva BC et al. Bone disease in primary hyperparathyroidism. Arq Bras Endocrinol Metabol 2014; 58(5): 553–561. Dostupné z DOI: <http://dx.doi.org/10.1590/0004–2730000003381>.
Ullah E, Ahmad M, Ali SA et al. Primary hyperparathyroidism having multiple Brown tumors mimicking malignancy. Indian J Endocrinol Metab 2012; 16(6): 1040–1042. Dostupné z DOI: <http://dx.doi.org/10.4103/2230–8210.103037>.
Misiorowski W, Czajka-Oraniec I, Kochman M et al. Osteitis Fibrosa Cystica-A Forgotten Radiological Feature of Primary Hyperparathyroidism Endocrine 2017; 58(2): 380–385. Dostupné z DOI: <http://dx.doi.org/10.1007/s12020–017–1414–2>.
Panagopoulos A, Tatani I, Kourea HP et al. Osteolytic lesions (brown tumors) of primary hyperparathyroidism misdiagnosed as multifocal giant cell tumor of the distal ulna and radius: a case report. J Med Case Rep 2018; 12(1): 176. Dostupné z DOI: <http://dx.doi.org/10.1186/s13256–018–1723-y>.
Štítky
Biochemie Dětská gynekologie Dětská radiologie Dětská revmatologie Endokrinologie Gynekologie a porodnictví Interní lékařství Ortopedie Praktické lékařství pro dospělé Radiodiagnostika Rehabilitační a fyzikální medicína Revmatologie Traumatologie OsteologieČlánek vyšel v časopise
Clinical Osteology

2020 Číslo 2
Nejčtenější v tomto čísle
- Markery kostního obratu u osteoporózy: společné stanovisko k jejich využití Společnosti pro metabolická onemocnění skeletu České lékařské společnosti J. E. Purkyně (SMOS ČLS JEP) a České společnosti klinické biochemie České lékařské společnosti J. E. Purkyně (ČSKB ČLS JEP)
- Osteolytická ložiska pánve vedoucí k diagnóze primární hyperparatyreózy: kazuistika
- Osteoporóza pri systémovej mastocytóze: kazuistika
- Definice osteoporotické (křehké) zlomeniny: stanovisko Společnosti pro metabolická onemocnění skeletu České lékařské společnosti J. E. Purkyně (SMOS ČLS JEP)
